saiba mais
-
Tratamento precoce pode ter curado bebê com HIV nos EUA
-
Vacina contra HIV deve ser testada em humanos no prazo de 3 anos
-
Vacina da USP contra HIV passa em teste com macacos
-
É alto o número de jovens com HIV que não aderem ao tratamento
-
Cientistas identificam proteína que leva os anticorpos a neutralizarem o HIV
-
Gel do dia seguinte pode ajudar a combater o HIV
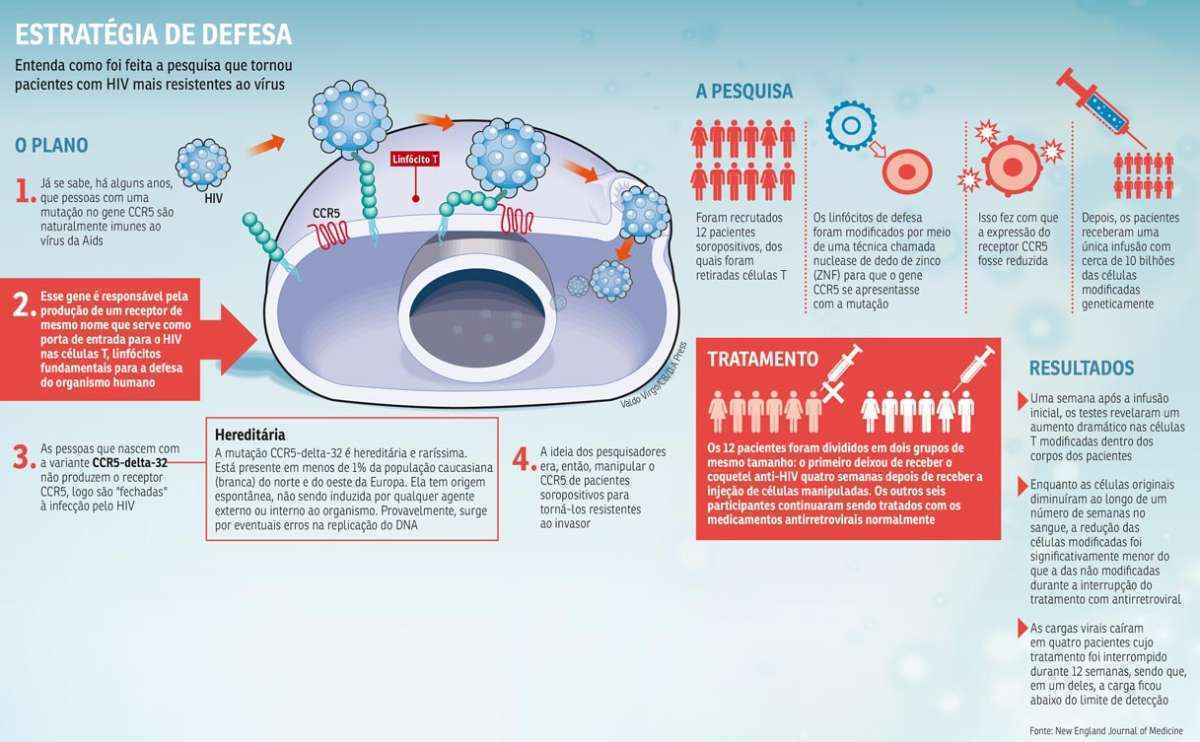
Utilizando uma terapia genética personalizada, os cientistas foram capazes de bloquear o HIV e controlar o vírus sem o uso de medicamentos antirretrovirais. Além disso, o estudo mostra que é possível manipular células T do próprio paciente com HIV para imitar uma resistência que se dá naturalmente ao vírus com segurança e eficácia. A equipe liderada por Carl June, do Departamento de Patologia e Medicina Laboratorial da Escola de Medicina Perelman da universidade, modificou geneticamente as células do sistema imunológico de 12 pacientes soropositivos. A tecnologia utilizada para construir com segurança o exército de células T modificadas é chamada “dedos de zinco” (ZFN, em inglês). Algo como uma “tesoura molecular” capaz de imitar a mutação CCR5-delta-32 que, ao ser induzida, reduz a expressão das proteínas membranares CCR5. Sem elas, o HIV não encontra seu receptor e, portanto, não pode entrar e infectar a célula, tornando os pacientes resistentes ao vírus.
As cargas virais caíram em quatro pacientes cujo tratamento foi interrompido durante 12 semanas, sendo que, em um deles, esteve abaixo do limite de detecção. “Isso reforça a nossa crença de que as células T modificadas são a chave que poderia eliminar a necessidade de antirretrovirais ao longo da vida e, potencialmente, levar a abordagens funcionalmente curativas para HIV/Aids”, comemora June. Os pacientes de Boston – duas pessoas tratadas nos EUA por meio do transplante de medula óssea – são citados como um exemplo da efetividade da terapia. Eles, inicialmente, foram considerados curados funcionalmente pelo procedimento, mas, na verdade, passaram apenas por um controle viral, pois, sem a mutação homozigótica, o vírus não é totalmente extinto.

COMPROVAÇÃO
Um fato em específico confirmou a teoria dos pesquisadores. O paciente que alcançou níveis indetectáveis do vírus no sangue mais tarde foi reconhecido como heterozigoto para a mutação delta-32 no gene CCR5. Em genética, chama-se heterozigoto ou heterozigótico o indivíduo que tem dois alelos diferentes do mesmo gene, sendo que cada gene possui dois alelos. Se eles são idênticos, a pessoa é considerada homozigótica para o gene. A diferença é que, às vezes, um alelo é dominante e outro, recessivo. O primeiro tem maior capacidade de manifestar as suas características. Já o segundo tem menor capacidade. Se os dois são iguais, a probabilidade das características não se manifestarem são praticamente nulas.
O indivíduo que recebeu a terapia genética provavelmente herdou apenas de um dos pais a mutação que ajuda no combate à infecção. Muitos acreditam que essa condição já é favorável a pelo menos diminuir o impacto do vírus no indivíduo até mesmo retardando os efeitos da doença. Com a terapia, essa ‘condição favorável” foi turbinada. “Uma vez que metade dos genes CCR5 do sujeito eram naturalmente interrompidos, a abordagem de edição gene conseguiu dar um pontapé na proteção natural contra o vírus, fornecido por herdar a mutação de um dos pais”, detalha Bruce Levine, professor da Escola de Medicina Perelman, na Universidade da Pensilvânia. “Esse caso nos dá uma melhor compreensão da mutação e da resposta do organismo à terapia, abrindo uma outra porta para o estudo”, acrescenta.
Segundo o professor da Faculdade de Medicina da Universidade de São Paulo (USP) Edecio Cunha Neto, há tempos que se imaginava que uma alternativa para o HIV seria a terapia genética das células do hospedeiro para diminuir ou eliminar a expressão de CCR5 funcional nas células-alvo. Dessa forma, seria possível prejudicar a invasão e a replicação do vírus, controlando a infecção. “Avanços recentes da terapia genética que a fizeram mais segura permitiram que isso fosse posto em prática agora, mas ainda envolve riscos e a reconstituição com células modificadas é parcial. Elas têm uma meia-vida curta.” Ele ressalta que o estudo foi feito sem um grupo de controle, portanto, não fornece de forma definitiva informações sobre a eficácia do tratamento, somente da segurança dele.
“Uma forma mais definitiva de tratamento genético seria tratar as células-tronco da medula óssea e devolvê-las ao paciente, um procedimento chamado de transplante autólogo de medula, só que com células modificadas geneticamente.” Edecio Cunha acredita que isso permitiria, em tese, que todas as células T CD4+ da pessoa tivessem a mutação CCR5-delta-32. “O efeito seria pronunciado, parecido com o do paciente de Berlim que recebeu um transplante de homozigoto para a mutação.” Os pesquisadores afirmam que novos ensaios clínicos vão avaliar um maior número de células T modificadas em grupos maiores de pacientes, bem como estratégias para aumentar a persistência de mais células no corpo para conseguir um efeito terapêutico.
Uso de células-tronco
Terapias baseadas na mutação no CCR5 ganharam vapor ao longo dos últimos seis anos, particularmente depois que um homem conhecido como o paciente de Berlim foi “funcionalmente” curado. Diagnosticado com leucemia mieloide aguda (LMA), ele recebeu um transplante de células-tronco de um doador que tinha a mutação CCR5 em ambos os alelos (de ambos os pais) e se mantém fora do tratamento com antirretrovirais desde 2008. Esse caso motivou uma busca incessante dos pesquisadores por uma forma de replicar o acontecido. O procedimento não é considerado viável porque transplantes alogênicos — que carregam um alto risco de mortalidade e exigem longas hospitalizações — não são uma solução prática para pacientes com HIV que não têm câncer no sangue nem são eficazes em livrar o corpo de HIV, a menos que o doador tenha a mutação genética em ambos os alelos.
Ação prolongada
Ação prolongada
Uma pesquisa publicada ontem na edição on-line da revista científica Science aponta novos avanços quanto ao tratamento para prevenção à infecção do HIV. De acordo com o artigo da equipe da Universidade de Rockefeller, em Nova York, uma droga sob testes clínicos para a profilaxia pré-exposição (PrEP) foi reformulada para apresentar ação prolongada. Inicialmente, a medicação usada como PrEP em pessoas não infectadas pelo vírus, mas com alto risco de exposição deve ser ministrada diariamente. Essa condição é um dos principais entraves para a adesão aos tratamentos de PrEP. A nova formulação protegeu macacos do SIV — versão símia do HIV — por uma semana. A eficácia da droga diminui a medida que os seus níveis diminuíram no interior do corpo. Mas os pesquisadores esperam que um dia o medicamento de ação mais longa possa ser adequado para injeções mensais ou trimestrais em humanos.